Realizado Por:
A. Felipe Torres Obando¹, J. Manuel Velasco², N. Adriana Soto³, D.Vergara4.
Cell Regeneration Medicine Organization, Bogotá. Colombia
¹ Director Medicina de Regeneración Celular Cell Regeration Medicine Organization ² Director de Estudios Científicos Cell Regeration Medicine Organization 3 Equipo de Investigación Cell Regeration Medicine Organization. 4Equipo de Investigación Cell Regeration Medicine Organization
Glosario
- INF: Interferón GAMA
- STAT 1: Transductor de seña y activador de transducción 1
- CXCL 10: Quemoquina CXCL10
- UV: Ultravioleta
- VSG: Velocidad de Sedimentación Globular
- ANAS: Anticuerpos Antinucleares
- TGF – B: Factor de Crecimiento BETA
- ANTI IL1: Antiinterlukina 1
- IL6: Interleukina 6
- FNT: factor de Necrosis Tumoral
Introducción
El vitíligo afecta del 0,5 al 2% de la población mundial (0,14 – 8,8%), difundido en cualquier región étnica. Puede presentarse a cualquier edad. Con una mayor incidencia entre los 10 y 30 años, de igual presentación en ambos sexos. 1,2
Existen dos formas de presentación de la enfermedad (segmentaria y la no segmentaria) 3,4, definida cada una de estas por la aparición a cada lado del cuerpo, siendo la segmentaria el tipo en el cual no se traspasa la línea media; con presentación y curso de la enfermedad diferentes ya que en el tipo no segmentario la evolución es crónica y los cambios se presentan en el transcurso de la vida, mientras que en el modelo segmentario el inicio es rápido , de días o semanas y la enfermedad se puede limitar a años; aunque también se han descrito otros tipos de presentación, estos dos son los más relevantes.5,6,7
Dentro de las hipótesis que existen acerca de la fisiopatología de la enfermedad incluyen: una teoría autoinmune que puede ser mediada por inmunidad innata, inmunidad adaptativa o alteraciones presentadas en los procesos de migración, proliferación o diferenciación de los melanocitos; y a su vez las alteraciones de inmunidad innata están mediados por diferentes procesos (Fenómeno de koebner, déficit de adhesión de melanocitos y sucesos mediados por inflamasomas) a nivel de inmunidad adaptativa ( desarrollo de respuestas especificas de los melanocitos, regulación de las células T, citoquinas, chemoquinas, y autoanticuerpos); o desordenes asociados a patrones de distribución de mosaicismos somáticos. 6,7
Los tratamientos propuestos hasta ahora incluyen medidas generales, tratamiento tópico (corticoesteroides, inmunomoduladores, antioxidantes), fototerapia, tratamiento sistémico (esteroides orales, antioxidantes), procedimientos quirúrgicos (implantes de células pigmentarias), despigmentación en algunos casos y tratamientos cosméticos; dentro de los tratamientos propuesto a futuro están: tratamientos enfocados a los biomarcadores involucrados en las vías mediadas por IFN-c-STAT1-CXCL10; otros tratamientos con células madre, irradiación UV y terapias enfocadas a la repigmentaciòn. 8,9,10,11,12,13,14,15,16
Caso Clínico
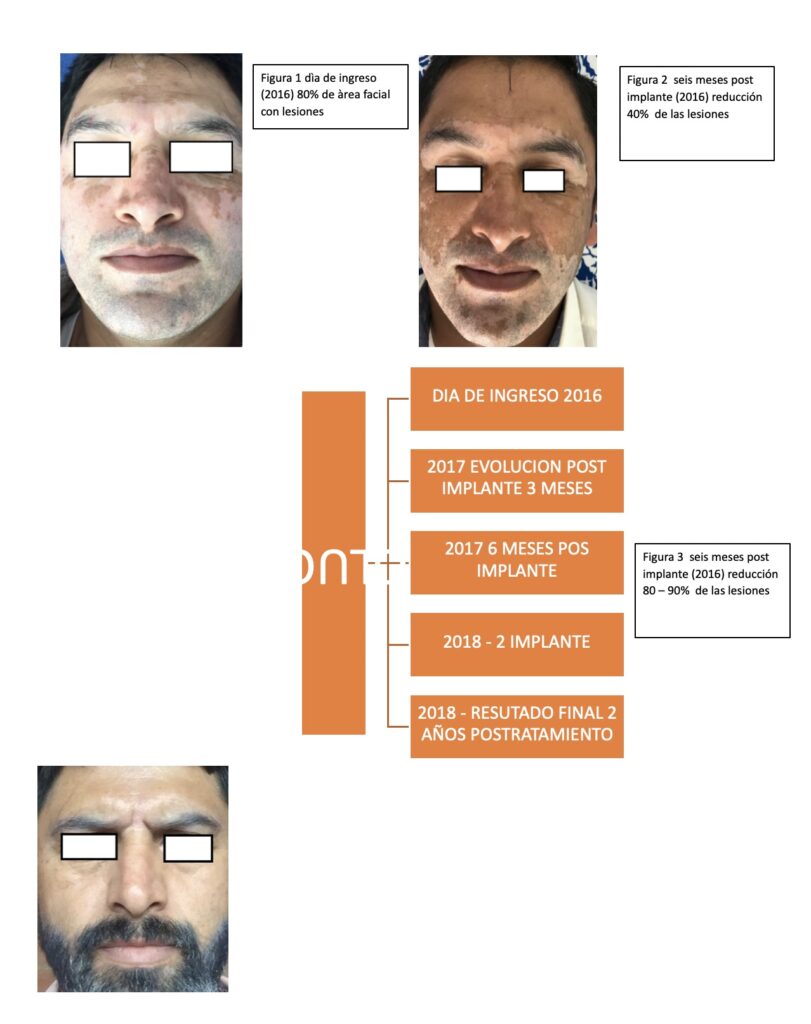
Paciente masculino de 50 años, quien consulto al instituto de medicina de regeneración celular Dr. Felipe Torres en el año 2016 por cuadro clínico de 1 año de evolución de aparición de manchas blancas, hipo pigmentadas, que iniciaron en mentón, posteriormente en parpados y se extendieron progresivamente en toda la cara. Recibió tratamiento con medicina bioenergética inyectada sobre las lesiones, sin presentar ningún tipo de cambio y si por el contrario aumento de la extensión; con antecedentes de dislipidemia, hígado graso, tabaquismo y alérgico a los mariscos, al examen físico de ingreso se evidencian lesiones blanquecinas hipo pigmentadas región frontal, parpados, malar, que corresponden al 80% del área de la región facial (fig 1.); el resto del examen físico es normal. Se solicitan exámenes de laboratorio en los cuales se evidencia aumento de VSG 12, y un reporte de ANAS 1: 160, se decide inicio de tratamiento con células madre de fibroblasto y aplicación de factores de crecimiento ( inyectadas en área afectada ) y tratamiento tópico con collageno, nanofarmacologia con TGF – BETA, ANTI IL1, tres meses posterior a la implantación se evidencian zonas de repigmentaciòn, 6 meses después repigmentacion de aproximadamente el 40% del área comprometida (fig 2), un año después se repite segundo esquema de implante de células madre en zona afectada y se contimua tratamiento tópico y vía oral, 2 años después presenta disminución de su cuadro clínico hasta un 80%. (fig 3)
Discusión
Aunque existen varias hipótesis acerca de los diferentes mecanismos por los cuales se desarrolla el vitíligo, es claro que lo procesos de autoinmunidad y la mediación de la IL-6 y FNT y forman un factor relevante en el desarrollo de la patología; por el momento existen diferentes tipos de tratamiento que incluyen, aplicación tópica, medicación sistémica o combinación de las mismas, que permiten en cierta medida control y regresión de las lesiones, por esta razón y con base en los nuevos targets terapéuticos, se abre la brecha para el uso de medicina de regeneración celular (nanofarmacologia, células madre y factores de crecimiento) como parte del tratamiento de la enfermedad; en este estudio se presenta un caso clínico de un paciente al cual se le aplico el tratamiento con resultados (definidos como regresión de la enfermedad) entre un 80 y 90%, sin presentar eventos secundarios.
Conclusión
Presentamos el caso de un paciente de cincuenta años, con diagnóstico de vitíligo en región facial con una extensión del 90% la cual fue manejado con medicina de regeneración celular, presentando mejoría significativa (80 – 90 %); con esto se abre la puerta para realizar investigaciones que permitan sopesar y apoyar el uso de la regeneración en este tipo de patología; sin embargo se requieren mayores estudios para apoyar este tipo de tratamientos.
Referencias Bibliográficas
- Taieb A, Picardo M. Epidemiology, definitions and classification. In: Vitiligo (Taieb A, Picardo M, eds). Berlin, Heidelberg: Springer, 2010; 13–24.
- Zhang XJ, Liu JB, Gui GP et al. Characteristics of genetic epidemi- ology and genetic models for vitiligo. J Am Acad Dermatol 2004; 51:383–90.
- Ta ̈ıeb A, Picardo M; VETF members. The definition and assess- ment of vitiligo: a consensus report of the Vitiligo European Task Force. Pigment Cell Res 2007; 20:27–35.
- Picardo M, Taieb A, eds. Vitiligo. Berlin, Heidelberg: Springer, 2010.
- Taieb A, Picardo M. Clinical practice: vitiligo. N Engl J Med 2009; 360:160–9.
- Gawkrodger DJ, Ormerod AL, Shaw L et al. Guideline for the diag- nosis and management of vitiligo. Br J Dermatol 2008; 159:1051–76.
- Njoo MD, Spuls PI, Bos JD et al. Nonsurgical repigmentation therapies in vitiligo: meta-analysis of the literature. Arch Dermatol 1998; 134:1532–40.
- Lepe V, Moncada B, Castanedo-Cazares JP et al. A double-blind randomized trial of 0.1% tacrolimus vs 0.05% clobetasol for the treatment of childhood vitiligo. Arch Dermatol 2003; 139:581–5.
- Coskun B, Saral Y, Turgut D. Topical 0.05% clobetasol propionate versus 1% pimecrolimus ointment in vitiligo. Eur J Dermatol 2005; 15:88–91.
- Ko ̈se O, Arca E, Kurumlu Z. Mometasone cream versus pimecroli- mus cream for the treatment of childhood vitiligo. J Dermatolog Treat 2010; 21:133–9.
- Grimes PE, Soriano T, Dytoc MT. Topical tacrolimus for re- pigmentation of vitiligo. J Am Acad Dermatol 2002; 47:789–91.
- Lotti T, Buggiani G, Troiano M et al. Targeted and combination treatments for vitiligo. Comparative evaluation of different current modalities in 458 subjects. Dermatol Ther 2008; 21:S20–6.
- Hartmann A, Brocker EB, Hamm H. Repigmentation of pretibial vitiligo with calcineurin inhibitors under occlusion. J Dtsch Dermatol Ges 2008; 6:383–5.
- Udompataikul M, Boonsupthip P, Siriwattanagate R. Effectiveness of 0.1% topical tacrolimus in adult and children patients with viti- ligo. J Dermatol 2011; 38:536–40.
- De D, Kanwar AJ. Tacrolimus-induced hyperpigmentation in a patch of vitiligo. Skinmed 2008; 7:93–4.
- Pathak MA, Fitzpatrick TB. The evolution of photochemotherapy with psoralens and UVA (PUVA): 2000 BC to 1992. J Photochem Photobiol, B 1992; 14:3–22.