Cada año, 40.000 personas en los Estados Unidos son diagnosticadas con diabetes tipo 1, una enfermedad autoinmune que elimina las células beta pancreáticas productoras de insulina y eleva la glucosa en sangre a niveles peligrosamente altos.
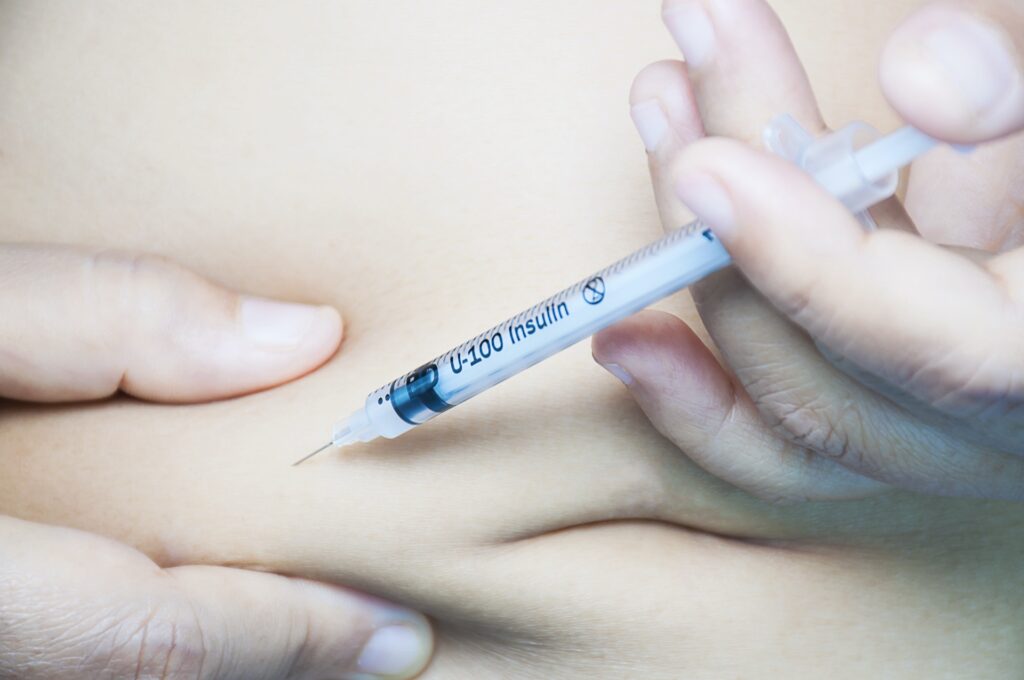
Los pacientes lidian con la afección autoadministrando insulina y controlando sus niveles de glucosa en sangre las 24 horas del día; no es tarea fácil, incluso para aquellos que reciben ayuda de bombas de insulina y monitores continuos de glucosa que ayudan a determinar la dosis de insulina.
Un pequeño número de pacientes a los que les resulta particularmente difícil controlar sus niveles de glucosa en sangre son tratados con éxito mediante trasplantes de células beta de donantes cadáveres. Pero el suministro de estas células es mínimo y los pacientes deben tomar medicamentos inmunosupresores para tolerar las células trasplantadas.
En los últimos años, los avances en el laboratorio han llamado la atención sobre un enfoque alternativo. Quizás lo más dramático es que en 2014, un grupo de investigación de la Universidad de Harvard informó que usaba células productoras de insulina derivadas de células madre embrionarias humanas (ESC) y células madre pluripotentes inducidas (iPSC) para reducir los niveles de glucosa en sangre en ratones (Cell, 159: P428– 39). Estimulados por tales éxitos, numerosos laboratorios ahora están aprovechando el rápido progreso en la tecnología de células madre humanas para desarrollar equivalentes funcionales de células beta y otros tipos de células pancreáticas. Otros grupos están desarrollando biomateriales novedosos para encapsular dichas células y protegerlas contra el sistema inmunológico sin necesidad de inmunosupresores.
Me alegra ver que la industria se está involucrando, porque eso dará el impulso para avanzar en la capacidad de reemplazar las células beta y hacerlo a gran escala.
—Jay Skyler, Facultad de Medicina Miller de la Universidad de Miami
Dado el progreso en ambos frentes, «ha habido un cambio radical» en cómo la industria biomédica ve los trasplantes de células beta, dice el biólogo celular Matthias Hebrok, quien investiga la diabetes en la Universidad de California, San Francisco. Quizás lo más notable es que las principales compañías farmacéuticas y firmas de capital de riesgo de ciencias de la vida han invertido más de $ 100 millones en cada una de las tres empresas biotecnológicas más destacadas con la esperanza de llevar dichos tratamientos al uso clínico: las empresas Semma Therapeutics y Sigilon Therapeutics y ViaCyte, con sede en Cambridge, Massachusetts. de San Diego.
“Me alegra ver que la industria se está involucrando, porque eso dará el impulso para avanzar en la capacidad de hacer reemplazo de células beta y hacerlo a gran escala”, dice Jay Skyler, endocrinólogo de la Universidad de Miami. Miller School of Medicine y subdirector de investigación clínica y programas académicos en el Diabetes Research Institute (DRI) de la escuela. «Creo que todo el campo está a punto de explotar».
Fabricación de células productoras de insulina a partir de Células Madre
La investigación básica sigue aclarando nuevos aspectos de las células beta; por ejemplo, parece haber varios subtipos, por lo que el estándar de oro para duplicar las células no está del todo claro. Hoy, sin embargo, hay “un puñado de grupos en el mundo que pueden generar una célula que se parece a una célula beta”, dice Hebrok, quien actualmente actúa como asesor científico de Semma y Sigilon, y anteriormente ha asesorado a ViaCyte. «Ciertamente, las empresas se han convencido a sí mismas de que lo que han logrado es lo suficientemente bueno como para llegar a los pacientes».
Los métodos de reprogramación de células madre que utilizan las tres empresas para impulsar la diferenciación celular crean de hecho una mezcla de células de los islotes. Las células beta se encuentran en islotes pancreáticos de Langerhans junto con otros tipos de células endocrinas. Las células alfa, por ejemplo, producen glucagón, una hormona que estimula la conversión de glucógeno en glucosa en el hígado y eleva el azúcar en sangre. La incorporación de una mezcla de estos tipos de células probablemente no sea algo malo para los trasplantes, dice Olivia Kelly, directora de investigación de terapia de células de los islotes de Sigilon. «Definitivamente queremos una alta proporción de células beta, pero al final del día, es posible que queramos imitar la composición natural del islote maduro, con las células hablando entre sí».
Aunque las empresas están de acuerdo en el potencial positivo de las mezclas de células de los islotes, adoptan diferentes enfoques para desarrollar y diferenciar sus células. Sigilon y Semma se centran en desarrollar células beta a partir de iPSC, mientras que ViaCyte comienza con ESC. Las empresas también difieren en el nivel de diferenciación que logran antes del implante.
Semma, que se lanzó en 2014 para comercializar el trabajo del grupo de Harvard y cuenta con Novartis entre sus patrocinadores, describe sus células como completamente maduras, lo que significa que están completamente diferenciadas en beta u otras células antes del trasplante.
Fuente: The Scientist